УЗИ молочных желез — норма (лекция на Диагностере)
Статья находится в разработке.
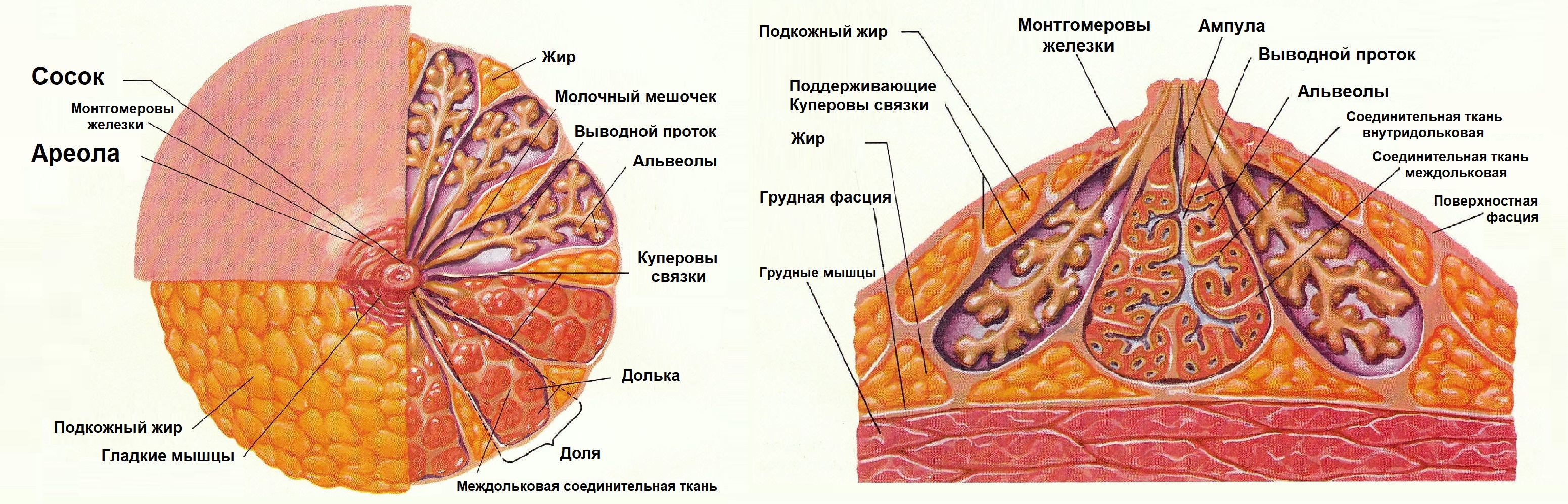
Молочная железа располагается на передней поверхности грудной клетки от 2-3 до 6 ребра. Паренхима железы имеет сложно-гроздевидное строение: множество пузырьков (альвеолы) собраны в дольку, дольки объединяются в долю. Дольки и доли не имеют капсулы, пустоты между железистой тканью заполняет рыхлая соединительная ткань. В небольшой молочной железе 6-8, а в большой — 15-20 долей. Доли располагаются радиально по отношению к соску.
От каждой железистой дольки отходит молочный проток — галактофор I порядка — диаметр до 1 мм; внутридолевой проток — галактофор II порядка — диаметр до 2 мм; внедолевой проток — галактофор III порядка — диаметр до 3 мм. Внутри соска молочные протоки веретенообразно расширяются — молочный мешочек — диаметр до 5 мм.
В покое молочная железа представляет собой систему слепо заканчивающихся протоков, альвеолы появляются только в период беременности и лактации, а после окончания кормления грудью атрофируются.
Нажимайте на картинки, чтобы увеличить.
Паренхима железы заключена в соединительнотканный футляр и окружена пре- и ретромаммарной жировой клетчаткой. Жировая клетчатка вокруг молочных желез имеет дольчатое строение. Из переднего и заднего листков расщепленной фасции в направлении кожи постепенно отрастают соединительнотканные тяжи — связки Купера.
После прекращения лактации или прерывания беременности запускаются процессы жировой инволюции молочных желез — появляется жировая ткань внутри железистого слоя. В менопаузе и при ожирении жировые доли замещают железистую ткань.
УЗИ молочных желез
Всем пациенткам УЗИ проводится на 9-10 день менструального цикла. Для УЗИ молочных желез наиболее подходит линейный датчик 8-15 МГц. Датчик 5-10 МГц может быть полезен при осмотре больших грудей и для лучшей визуализации глубоких структур.
Положение пациента при УЗИ молочных желез
- При осмотре средних отделов груди пациент лежит на спине, рука за головой;
- При осмотре боковых отделов груди пациент лежит на противоположном боку, рука за головой;
- При осмотре нижних отделов груди пациент лежит на спине, грудь при необходимости приподнимают;
- Иногда поверхностные области груди лучше видно в положении пациента сидя.
Как делать УЗИ груди
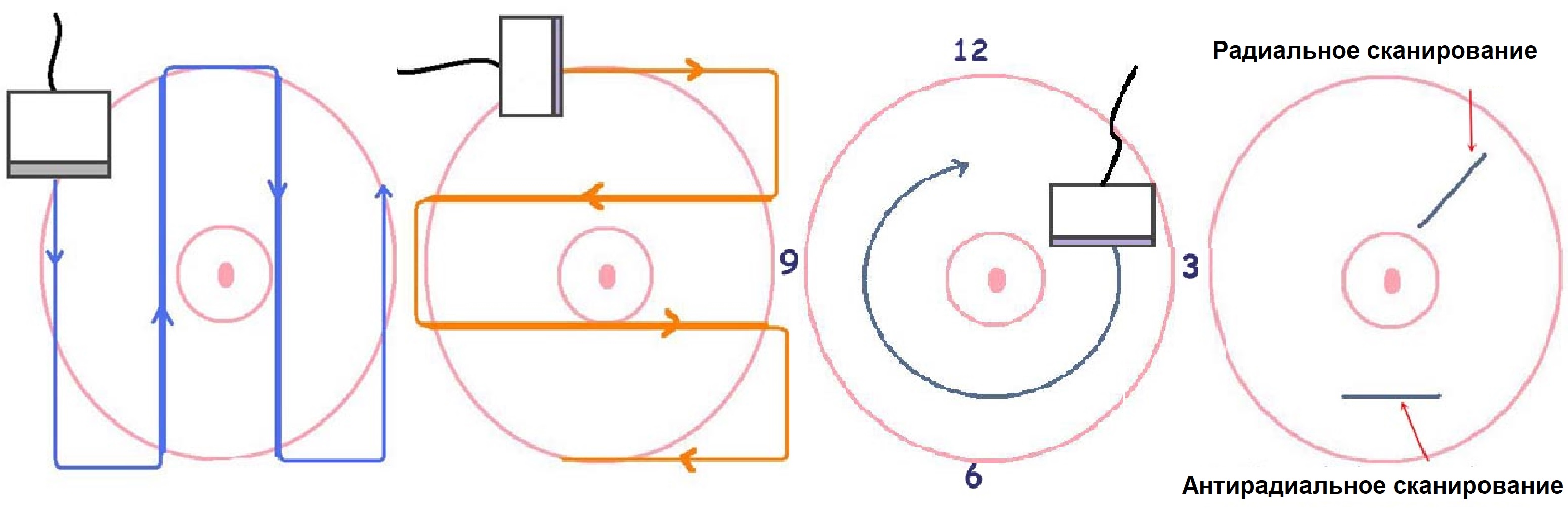
Грудь осматривают внахлест, чтобы наверняка охватить всю железу. Осмотр идет вертикальной (1) и горизонтальной (2) плоскостях, с последующим радиальным (3) и антирадиальным (от периферии к соску) сканированием.
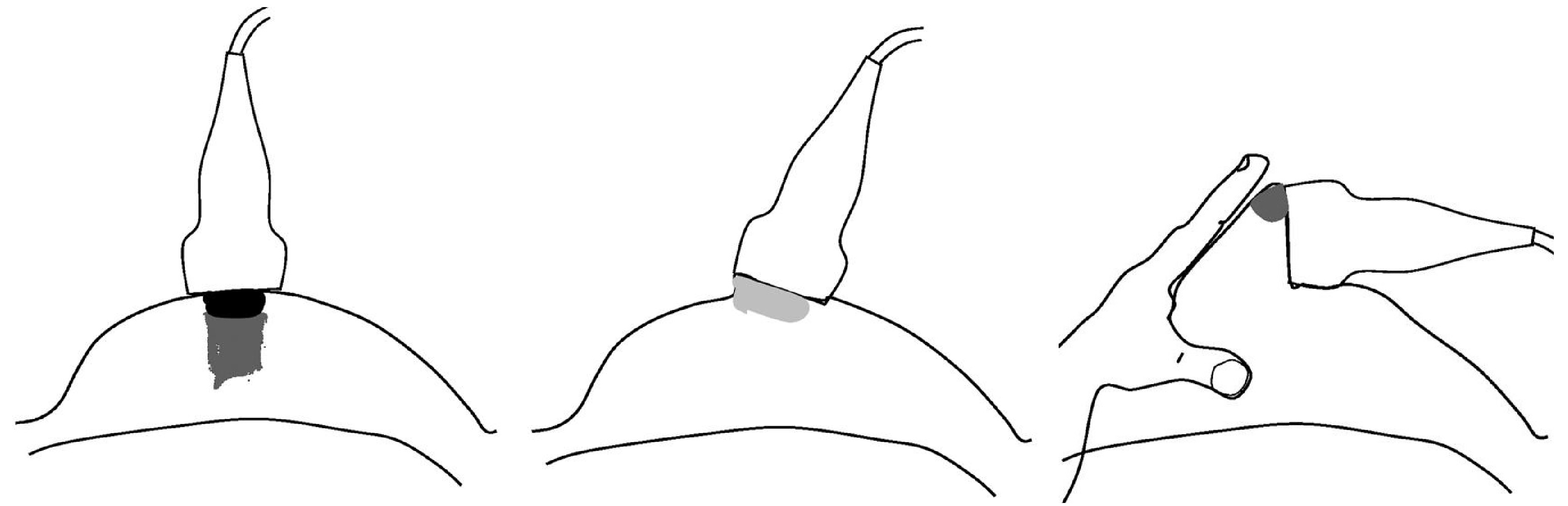
Если расположить датчик прямо над соском (1), сосок вжимается в железу и дает затенение, что затрудняет осмотр околососковой зоны. Более подходит сканирование вдоль границы ареолы (2), в таком положении протоки и молочные мешочки под ареолой лучше видно. Иногда полезно поддерживать грудь с противной датчику стороны (3), чтобы оптимизировать геометрию соска.
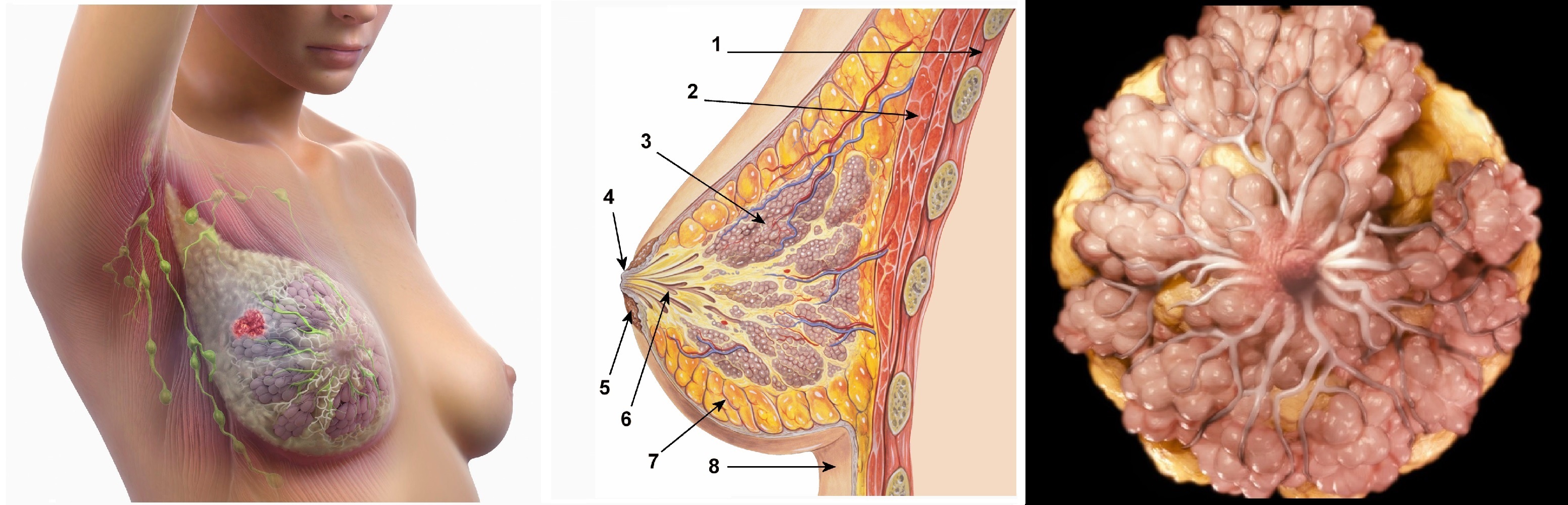
Добавочная железистая ткань часто располагаться в подмышечной области, в редких случаях — под ключицей, спереди от грудины. Если железистая ткань связана с основной железой, говорят об отростке. Когда железистая ткань изолирована — это добавочная доля.
Если в молочной железе определяются очаговые изменения, особое внимание обратите на подмышечном пространстве располагаются региональные лимфатические узлы в подмышечной области — осматривают область сосудисто-нервного пучка и окружающие ткани по передне-, средне- и заднеаксилярной линиям. Другие зоны регионального лимфооттока от молочной железы — подключичная, надключичная, загрудинная.
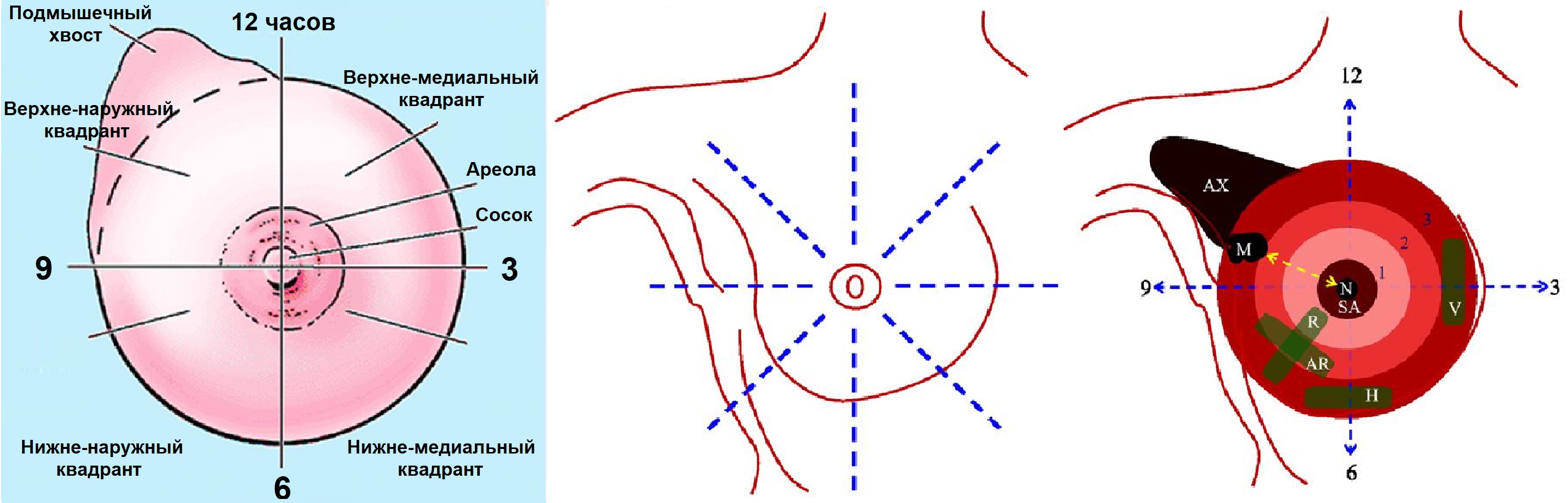
Локализация очага в молочной железе
Описать локализацию очага можно по квадрантам: верхний наружный, нижний наружный, верхний медиальный, нижний медиальный (1). Отдельно выделяют ареолу (SA), сосок (N) и подмышечную область (AX). Для точной радиальной локализации используют циферблат (2). Три концентрические зоны вокруг ареолы обозначают цифрами 1, 2 и 3 (3).
Очаг M (3) будет описан как R/10/3, что значит правая грудь, на 10 часах, в зоне 3. Некоторые авторы измеряют расстояние от соска к очагу, тогда очаг описывают как R/10/расстояние от соска 20 мм. Оцените размеры и глубину очага. На фото полезно указать положение датчика: горизонтальное (Н), по вертикали (Н), радиальное (R) или антирадиальное (АR).
Обзорный этап исследования МЖ заканчивается анализом состояния регионарных зон лимфооттока. Четыре зоны исследовать обязательно:
- Подмышечная зона — от наружной границы малой грудной мышцы до заднего края подмышечной области;
- Подключичная зона — от нижнего края ключицы по ходу сосудистого пучка до подмышечной области;
- Надключичная зона — от верхнего края ключицы до медиального края двубрюшной мышцы;
- Переднегрудинная зона — от нижнего края ключицы по среднеключичной линии до границы с МЖ.
В большинстве случаев лимфоузлы не дифференцируются от окружающих тканей; иногда можно различить нормальный лимфоузел — овальной формы с гипоэхогенным ободком вокруг эхогенного центра; горизонтальный размер до 10 мм; можно видеть аксиллярные лимфоузлы более 10 мм — доброкачественная гиперплазия.
Нормальные молочные железы на УЗИ
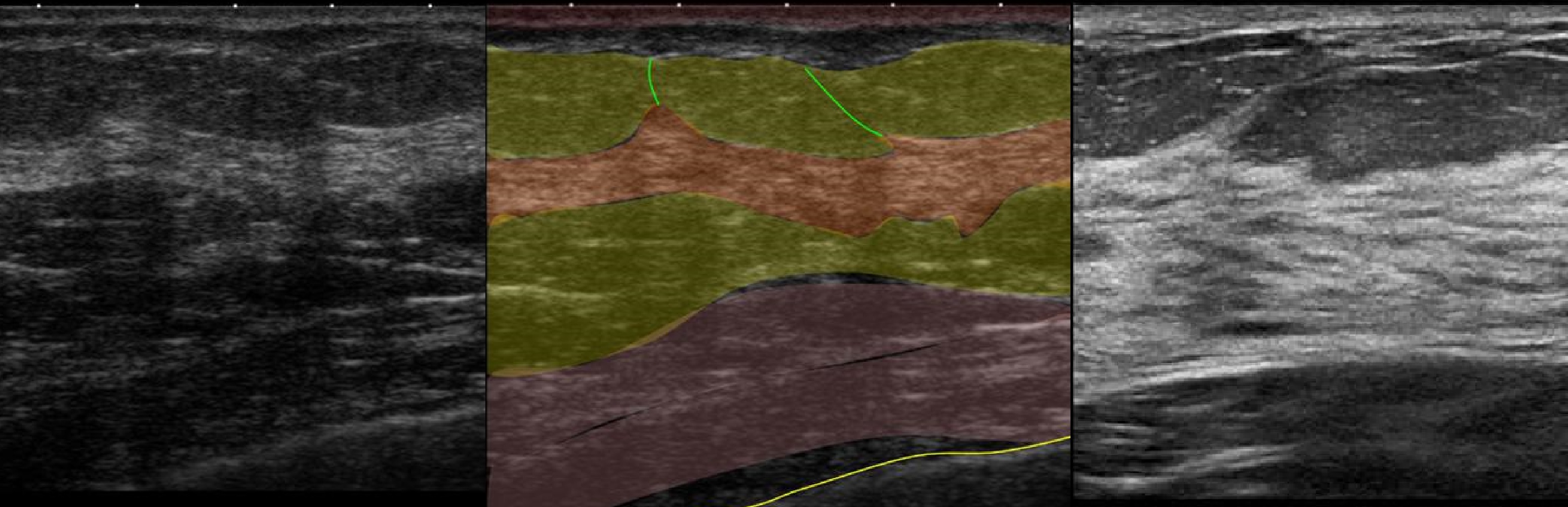
При УЗИ молочных желез структуры оценивают как гипер-, изо- или гипоэхогенные по отношению к подкожному жиру.
Кожа — центральная гипер- или изоэхогенная полоса сверху и снизу ограниченна еще более гиперэхогенными линиями. Ширина трехслойного комплекса меньше 2 мм, над ареолой чуть толще. В нормальных условиях визуализация кожи осуществляется в виде ровной гиперэхогенной линии толщиной до 7 мм. За счет отложений жира кожа может приобретать вид двух гиперэхогенных линий, разделенных тонкой гипоэхогенной прослойкой. Между дермой и подлежащими тканями граница никогда не выявляется, в отличие от молочной железы.
Пре- и ретромаммарная клетчатка — жир вокруг молочных желез гипоэхогенный по сравнению к жиром в любой другой области и имеет дольчатое строение, каждая долька окружена тонкой гиперэхогенной пленкой.
Больших различий в описании ретромаммарной области у практически всех авторов, работающих с грудной железой, нами не выявлено: последняя состоит из жировой клетчатки, ребер, межреберных мышц и плевры [111,172]. Жировая ткань визуализируется в виде гипоэхогенных долек между гиперэхогенными линиями заднего листка расщепленной фасции и переднего фасциального футляра большой грудной мышцы. С. Willson (2007) подобную конституцию считал термином «ложная гинекомастия».
Грудные мышцы (большая и малая) визуализируются разнонаправленными, параллельными коже гипоэхогенными пластами с поперечной гиперэхогенной перегородкой. Их окаймляют гиперэхогенные линии фасции. Очень несложно визуализировать ребра как овальные образования высокой эхогенности со стойкой акустической тенью. Между ребрами оператор всегда отмечает гипоэхогенные массивы с типичным мышечным рисунком — межреберные мышцы. Самой глубокой гиперэхогенной линией можно визуализировать плевру [7].
Паренхима молочной железы — гиперэхогенный диффузно неоднородный пласт между подкожным и ретромаммарным жиром. Слои высокой эхогенности представляют собой опорную строму, а пласты низкой эхогенности — рыхлую соединительную ткань вокруг альвеол и протоков. С помощью УЗИ дифференцировать железистую ткань (альвеолы и протоки) от перигландулярной стромы нельзя. Выраженность перигландулярной стромы (пластов низкой эхогенности), окружающей эти структурные элементы, пропорциональна развитию железистой ткани.
Толщина железистой ткани в норме (Трофимовой Т.Н. и Солнцевой И.А., 1999): до 35 лет — 9,2-15,6 мм, 35-44 года — 6,7-13,9 мм, 45-54 года — 5,2-11,6 мм, старше 54 лет — 4-7,2 мм. Изменение толщины паренхиматозного слоя МЖ отражает возрастную инволюцию: частичная, а затем полная жировая трансформация железистой ткани. Эхогенность железистой ткани с возрастом увеличивается, что связано с фиброзированием соединительнотканных компонентов фиброгландулярной зоны.
Молочные протоки — в норме у основания молочной железы диаметр протока до 1 мм, а в околососковой области — до 3 мм. Протоки диаметром менее 1 мм не видно; в норме они начинают отчетливо выявляться в виде трубчатых структур в конце периода беременности и особенно при лактации. У 50% женщин в возрасте до 50 лет на УЗИ встречаются расширенные протоки — анэхогенные трубчатые структуры диаметром до 5-8 мм.
Куперовы связки — гиперэхогенные отростки поверхностной фасции, междольковые прослойки, которые тянутся от паренхимы сквозь премаммарную жировую клетчатку к глубоким слоям кожи. Куперовы связки и гребни Дюррета в норме появляются после 30 лет, до 30 лет — один из симптомов фиброзных изменений.
Соотношение железистой, соединительной и жировой ткани в грудной железе зависит от возраста и гормонального статуса. У молодых женщин преобладает железистая ткань, которую хорошо оценивать с помощью УЗИ, но проблематично при маммографии. У пожилых женщин преобладает жировая ткань, которую легко оценивать маммографией, но проблематично на УЗИ.
Рисунок. На УЗИ нормальная грудь женщины репродуктивного возраста: поверхностно расположена кожа, между гипоэхогенной пре- и ретромаммарной клетчаткой заключен гиперэхогенный железистый слой, на заднем плане большая и малая грудные мышцы, а также плевра. Гиперэхогенный компонент железистой ткани представлен опорной стромой, а гипоэхогенные ячейки — перигландулярная строма вокруг альвеол и протоков. Выраженность перигландулярной стромы заметно усиливается во вторую половину цикла, в период беременности и лактации, что обусловлено гиперплазией железистой ткани.
Сосок определяется в виде округлого, отграниченного образования низкой эхогенности. За соском оператор может наблюдатель акустическую тень. Субареолярные структуры всегда гиперэхогенны
До начала полового созревания у девочек и мальчиков строение железы одинаковое — представлена жировой тканью, фрагменты протоковой и железистой системы находятся в зачаточном состоянии; на УЗИ гипоэхогенная структура в позадисосковой области. В период полового созревания молочные железы девочек активно развиваются — протоки удлиняются, ветвятся и формируются конечные дольковые единицы. К 15-ти годам молочная железа девочки-подростка напоминает строение железы взрослой женщины.
До 25 лет существенных изменений в структуре молочных желез не происходит. В 25-40 лет строение молочных желез отличается большим разнообразием. Все многообразие УЗИ-картины можно сгруппировать по ультразвуковым морфотипам. Даже у одной женщины морфотип постоянно меняется в зависимости от возраста, фазы цикла, беременности, начала и завершения лактации.
Типы строения молочной железы по Кelly Fray
Ювенильный морфотип — размер небольшой, позади соска или рядом с соском прямо под кожей железистый слой — высокоэхогенный, структура на всем срезе однородная мелкозернистая, пре- и ретромаммарная клетчатка практически отсутствия. Во вторую фазу цикла можно видеть млечные протоки.
Ранний репродуктивный морфотип — появляются мелкие гипоэхогенные ячейки одинакового размера, премамарная клетчатка присутствует фрагментарно, больше в латеральных отделах, ретромаммарная клетчатка отсутствует полностью, соединительнотканные структуры плохо дифференцируются.
С увеличением возраста и количества беременностей происходит жировая трансформация железистой ткани, передний контур железы становится более волнистым за счет выпячиваний в местах прикрепления связок Купера.
Тип репродуктивного расцвета — количество и размеры гипоэхогенных участков увеличивается, появляется сетчатый рисунок, премаммарная клетчатка сплошным слоем, ретромаммарная клетчатка отсутствует.
Зрелый морфотип — в железистом слое появляются жировые дольки, размер 1-2 см, ретромаммарная клетчатка может быть фрагментарной или сплошной.
Пременопаузальный морфотип — послойное строение отсутствует, почти полное замещение паренхимы жировой тканью, остатки железистой ткани представлены тонкой однородной гиперэхогенной полоской, сетчатый рисунок отсутствует, премаммарная жировая клетчатка со множеством фасциальных перегородок.
Постменопаузальный морфотип — жировые доли и соединительная ткань занимают весь объем молочной железы, можно увидеть небольшие гиперэхогенные участки округлой формы, небольших размеров (3-5 мм) — островки железистой ткани.
Лактационный морфотип — вся железа представлена пластом средней эхогенности крупнозернистой железистой ткани, на фоне которой ближе к кормлению появляются разнонаправленные гипоэхогенные трубчатые структуры 2-2,5 мм — расширенные протоки; премамарный жир почти отсутствует, жировые дольки не определяются.
На самом деле в разных отделах железы строение может отличаться, поэтому Заболотская Н.В. в зависимости от соотношения железистой и жировой ткани выделяет:
- Железистый тип строения молочной железы — ранний репродуктивный тип;
- Жировой тип строения молочной железы — постменопаузальный тип;
- Смешанный тип (с преобладанием железистой ткани, с преобладанием жировой ткани) — в норме большая часть железистой ткани расположено в верхне-наружном квадранте — тип репродуктивного расцвета, в центре — зрелый тип;
- Специфический тип строения молочной железы на фоне лактации.
Рисунок. На УЗИ нормальная грудь: девочка в препубертате (1) — ювенильный морфотип, нерожавшая (2) и многорожавшая (3) женщины в репродуктивный период — морфотип репродуктивного расцвета, женщина в постменапаузу (4) — пременопаузальный морфотип. С возрастом толщина железистого слоя постепенно уменьшается и увеличивается доля жировой ткани.
С началом менструации под воздействием половых гормонов в молочной железе происходят циклические изменения: 1-3 день — резорбция секрета из протоков, 4-8 день — тубулоацинозная инволюция (период покоя), 9-16 день — пролиферация протокового эпителия, гиперваскуляризация соединительной ткани, 17-28 день — ацинозная пролиферация, железистая гиперплазия и постепенное снижение васкуляризации соединительной ткани. Во вторую фазу цикла в ответ на секрецию прогестерона расширяются молочные протоки и кровеносные сосуды паренхимы.
Рисунок. Эхоструктура молочной железы в I и II фазы цикла: во II фазу гребни Дюрета и связки Купера подчеркнуто выражеными, так как окружающая жировая ткань накапливает жидкость делает изображение более контрастным, а так же появляются трубчатые анэхогенные структуры — галактафоры 2-3 порядка накапливают секреторный компонент.
В конце беременности молочная железа приобретает крупносетчатое строение вследствие развития железистой ткани. При гипогалактии сетчатый рисунок сохраняется, при хорошо выраженной лактации молочная железа утрачивает сетчатое строение и представляет собой зону пониженной эхогенности, на фоне которой могут определяться расширенные протоки. В ареолярных областях в период лактации выявляются группы значительно расширенных протоков. После завершения лактации вновь восстанавливается сетчатое строение молочных желез.
Рисунок. На УЗИ грудь кормящей женщины: пре- и ретромаммарная жировая клетчатка не выражены; паренхима обильная, пониженной эхогенности, определяются тонкостенные анэхогенные трубчатые структуры — расширенные протоки (1); молочные мешочки в районе соска (2, 3).
В возрасте 40-50 лет отмечается увеличение доли жировой ткани, уменьшение степени развития железистого дерева, числа железистых долек. В 50-60 лет по сравнению с предшествующим периодом существенных изменений в структуре не выявлено, но обращает на себя внимание усиление процессов фиброзирования внутридольковой стромы. В 60-70 лет молочная железа представлена жировыми долями, имеющими низкую эхогенность, на фоне которых определяются тяжистые структуры высокой эхогенности, представляющие собой истонченную железистую ткань и уплотненную опорную строму, расположенные в массе жировой ткани.
Молочная железа на фоне эндопротезирования ткани находятся под компрессией.
Кожа молочной железы
Жир молочной железы
Добавочные молочные железы на УЗИ
Часто в подмышечной области, в редких случаях на лице, шее, груди, спине, ягодицах и конечностях может располагаться добавочная ткань молочной железы. Рассеянная железистая ткань без выводного протока называется добавочной долей, а сформированная структура с ареолой и соском — добавочная железа.
Добавочные соски легко перепутать с родимыми пятнами. В период полового созревания или беременности усиливается пигментация, появляется припухлость и даже лактация. Здесь могут формироваться опухоли, мастит и фиброзно-кистозные изменения. В редких случаях неудобную добавочную ткань удаляют.
Региональные лимфоузлы молочных желез на УЗИ
Интрамаммарный лимфатический узел у детей на УЗИ
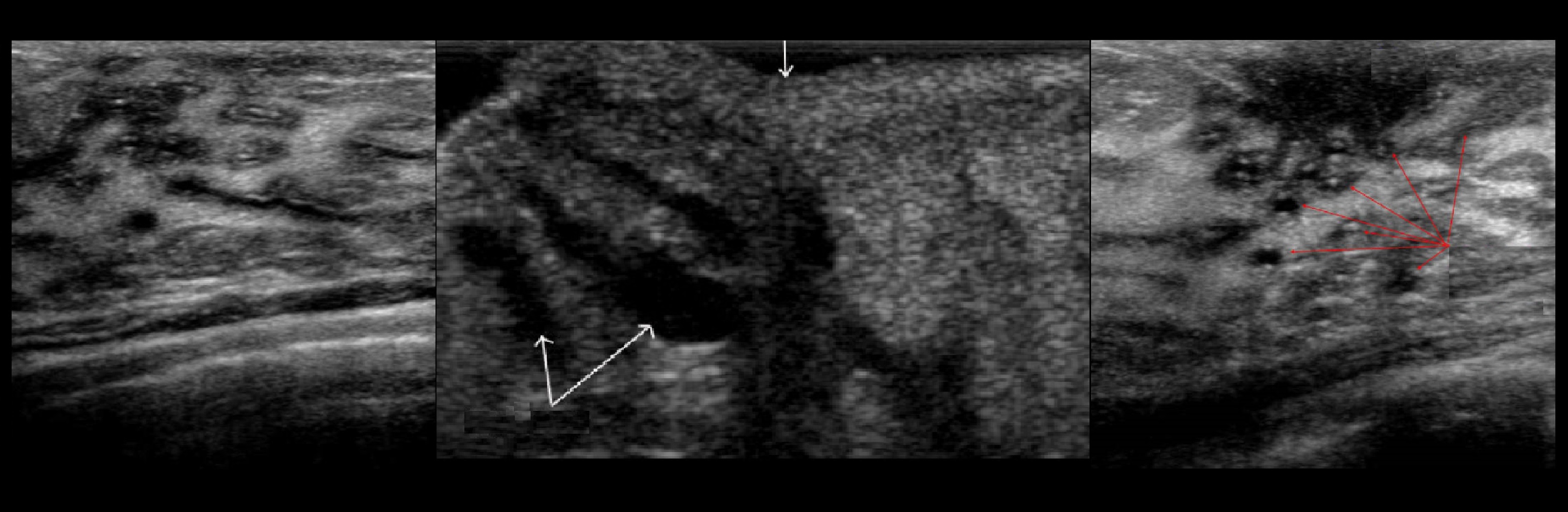
В паренхиме молочной железы может находиться лимфатический узел, чаще всего в верхнем наружном квадранте. Важно отличать увеличенный лимфоузел от опухоли. На УЗИ лимфоузел имеет характерный вид: овальное образование, гипоэхогенный ободок на периферии и гиперэхогенный центральный рубчик — сосуды в окружении жира.
Рисунок.
Региональные зоны лимфооттока — подмышечные, надключичные, подключичные, загрудинные лимфоузлы. Для опухолевого процесса характерно отсутствие дифференцировки на гипоэхогенную зону по периферии, гиперэхогенный центральный рубчик.
Доплерография молочной железы
При анализе кровотока необходимо помнить, что кровоснабжение молочных желез зависит от:
- возраста пациентки;
- гормонального статуса;
- индивидуальных особенностей строения кровеносной системы желез;
- периферического артериального давления;
- от выраженности склероза паренхиматозных артерий и артериол и др.
При УЗИ сосудов молочных желез можно оценить:
- число сосудов;
- параметры спектрального Допплера (RI, A/B соотношение, PI);
- величину и число отдельных цветовых пятен в одной опухоли;
- вид и характеристики параметров самой допплеровской кривой;
- сравнить кровоснабжение симметричных участков в здоровой и пораженной молочных железах.
Кровоток в грудных артериях симметричный. PSV до 11,2 см/сек, EDV до 4,2 см/сек (скоростные показатели соответствует 2 фазе цикла).
Признаки злокачественного процесса — кровоток в опухолевом узле локально увеличен в виде питающих артериального сосуда с PSV выше фоновых.
Для исследования периферического кровоснабжения молочных желез оценивают состояние медиальных и латеральных ветвей приводящих грудных артерий. Для получения данных о кровотоке в медиальных грудных артериях датчик помещают во 2-е или 3-е межреберье рядом с грудиной. Для получения информации относительно латеральной группы грудных артерий датчик перемещают по латеральной грудной линии от 2-го до 6-го межреберья.
Таблица 1. Нормальные показатели скорости кровотока в грудных артериях молочных желез (М. Barta,1999).
| Показатель кровотока | У женщин до 18 лет | У женщин старше 18 лет | ||
| справа | слева | справа | слева | |
| Vsist mean, см/сек | 28,9±9,6 | 30,2±9 | 22,4±6 | 21,1±7,4 |
| PI сред. | 2,3±0,5 | 2,2±0,6 | 3,1±0,5 | 3,3±0,6 |
Таблица 2. Нормальные показатели скорости кровотока в артериях молочных желез (В.А. Сандриков, 1998).
| Сосуд | Vmax, м/с | Vmin, м/с | Vmean, м/с | RI | PI |
| Центральная грудная артерия | 0,31±0,13 | 0,04±0,03 | 0,13±0,06 | 0,86±0,06 | 2,05±0,33 |
| Внутренняя грудная артерия | 0,69±0,18 | 0,09±0,04 | 0,29±0,09 | 0,86±0,05 | 2,12±0,32 |
| Собственные артерии молочных желез | 0,13±0,03 | 0,03±0,01 | 0,06±0,02 | 0,71±0,09 | 1,46±0,41 |
Как нормальные сосуды паренхимы, так и сосуды, образовавшиеся в результате неоангиогенеза, имеют очень маленький просвет и соответственно скорости. В связи с этим для оценки таких сосудов наиболее эффективна методика энергетического Допплера. После того как сосуды выявлены, определяется их количество и проводится спектральная оценка. Полученные результаты соотносятся с данными о контрлатеральной молочной железе.
В литературе приводятся различные показатели скоростей кровотока в сосудах доброкачественных и злокачественных опухолей. Большинство авторов подчеркивают более высокие показатели средней систолической скорости при злокачественных опухолях (17,6 см/сек) по сравнению с доброкачественными (13,9 см/сек) [14].
Данные относительно величины индекса резистентности (IR) сосудов злокачественных опухолей — разноречивы.
Согласно данным J. Folkman [18, 19], один из наиболее значимых критериев злокачественности — сосудистая асимметрия молочных желез. Патологические опухолевые сосуды характеризуются неравномерностью калибра, извитостью хода, лакунообразными расширениями. В связи с этим для выявления этих критериев возлагаются большие надежды на методику пространственной трехмерной реконструкции.
Берегите себя, Ваш Диагностер!


Спасибо, за хорошую статью!