УЗИ при боли в животе (лекция на Диагностере)
УЗИ широко используют при острой боли в животе. Обращайте внимание на жалобы и анамнез заболевания.
У детей используйте высокочастотный линейный датчик 7,5-12,0 МГц. Если глубина проникновения ультразвука недостаточная, возьмите конвексный датчик 5-8 МГц. Конвексным датчиком 1-5 МГц осматривают крупных пациентов, к сожалению, для детальной оценки ЖКТ разрешение не достаточное.
Газ в кишечнике — это препятствие для ультразвука, поэтому используйте технику ступенчатого сжатия. Под давлением датчика оттесняем газ и петли кишечника на периферию, освобождая путь для более глубокого погружения шаг за шагом.
Нормальная УЗИ-анатомия кишечной стенки
При многих заболеваниях желудочно-кишечного тракта стенка кишечника утолщена. В норме стенка кишечника у новорожденных может достигать 2,6 мм; у детей — до 2,0 мм; у взрослых — до 4 мм. В нормальной стенке кишечника при ЦДК кровоток не определяется, хотя может усиливаться после приема пищи.
Рисунок. На УЗИ возможно разглядеть пять слоев кишечной стенки: внутренний гиперэхогенный — слизистая, тонкий гипоэхогенный — гладкомышечная пластинка слизистой, гиперэхогенная зона (сильно выражена в толстой кишке) — подслизистая основа, гипоэхогенное кольцо (особенно заметно в желудке) — мышцы, внешняя гиперэхогенная оболочка — адвентиция.
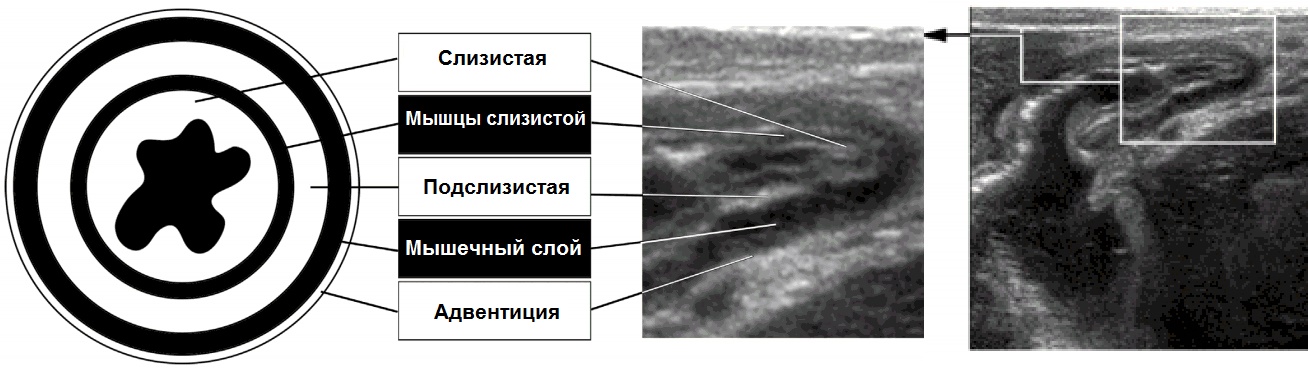
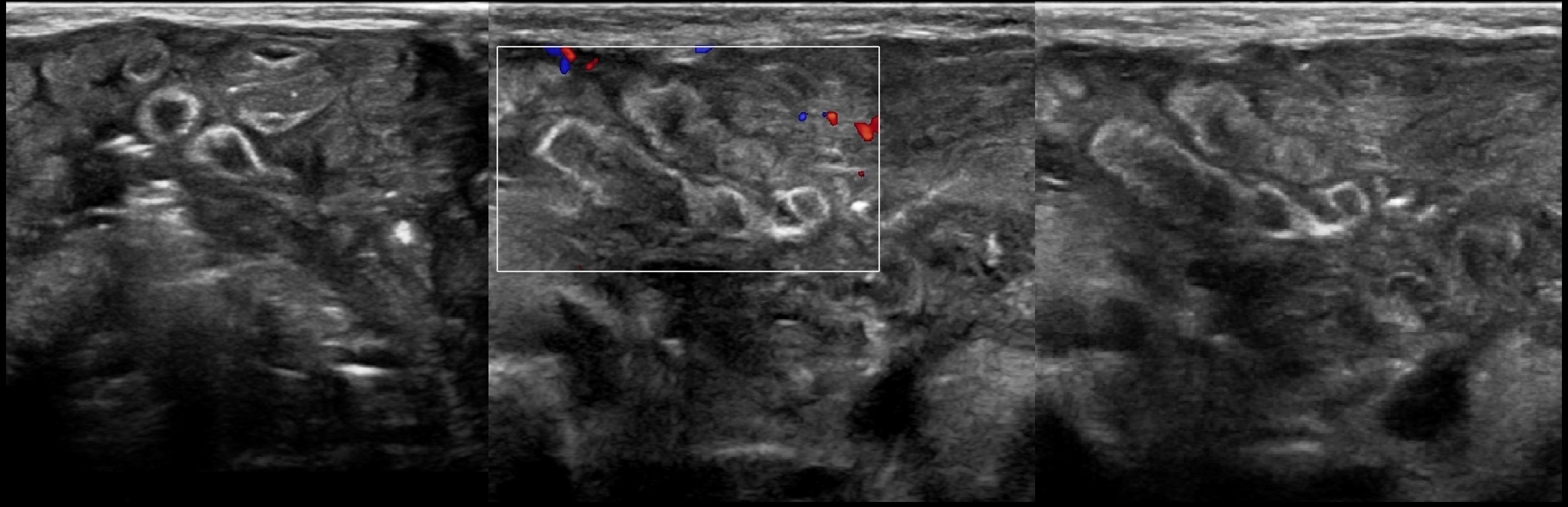
Рисунок. Тонкая кишка делится на тощую и подвздошную. Большая часть тощей кишки (1) располагается в левом верхнем квадранте живота. При вскрытии этот отдел всегда оказывается пустым, отсюда название «тощая». Подвздошная кишка (2), относительно тощей, больше в диаметре, имеет более толстые стенки, складчатость менее выражена, внутри может определяться жидкое содержимое.
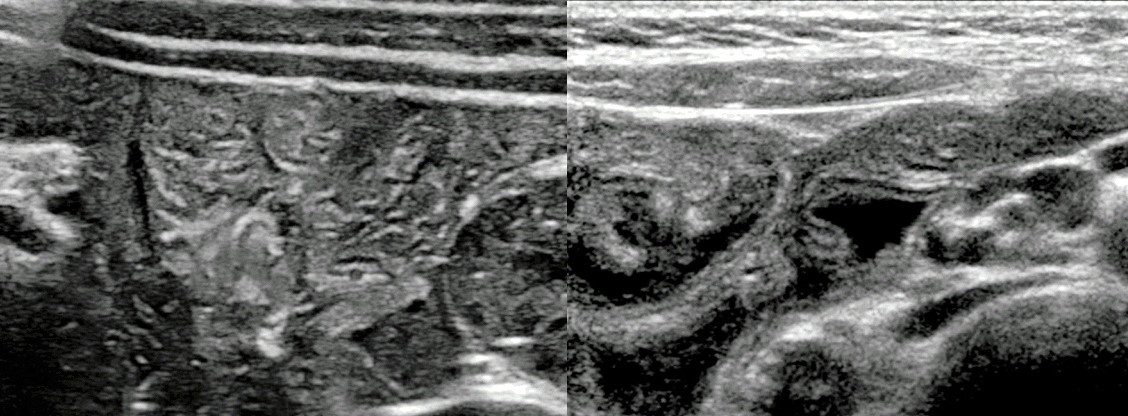
Рисунок. В терминальном отделе стенка подвздошной кишки становиться толще, хорошо выражены складки. Илеоцекальная зона — это хороший ориентир при поиске аппендикса.
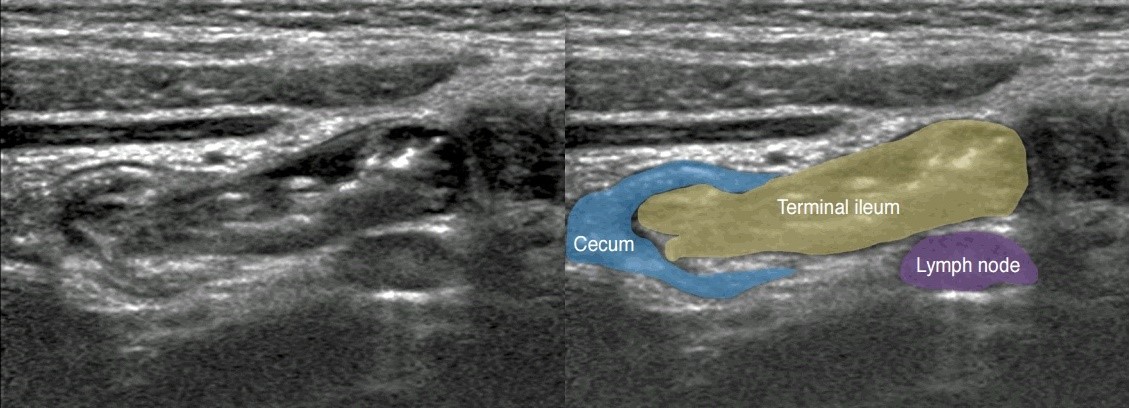
Рисунок. На УЗИ терминальный отдел подвздошной кишки (стрелка): если стенку кишечника плохо видно в В-режиме (1), используйте режим тканевой гармоники (2).
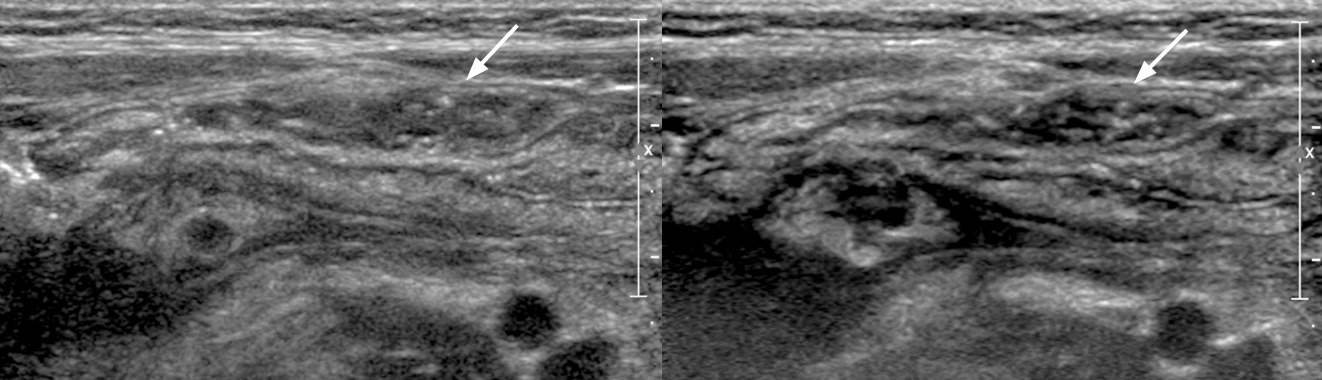
Рисунок. В стенке толстой кишки выраженный подслизистый и мышечный слой, складки отсутствуют. П-образно по периметру живота тянется восходящая, поперечная и нисходящая ободочная кишка. В левом нижнем квадранте живота поверх левой подвздошно-поясничной мышцы лежит сигмовидная кишка.
Некротический энтероколит на УЗИ
Рисунок. Недоношенный на 29 неделе гестации со вздутием живота. На УЗИ определяется расширенные петли кишки, стенка утолщена, дифференцировка на слои смазана, кровоток ослаблен, перистальтика вялая. Заключение: Некротический энтероколит.
Гипертрофический пилорический стеноз на УЗИ (смотри здесь)
Мальротация кишечника на УЗИ (смотри здесь)
Аппендицит на УЗИ (смотри здесь)
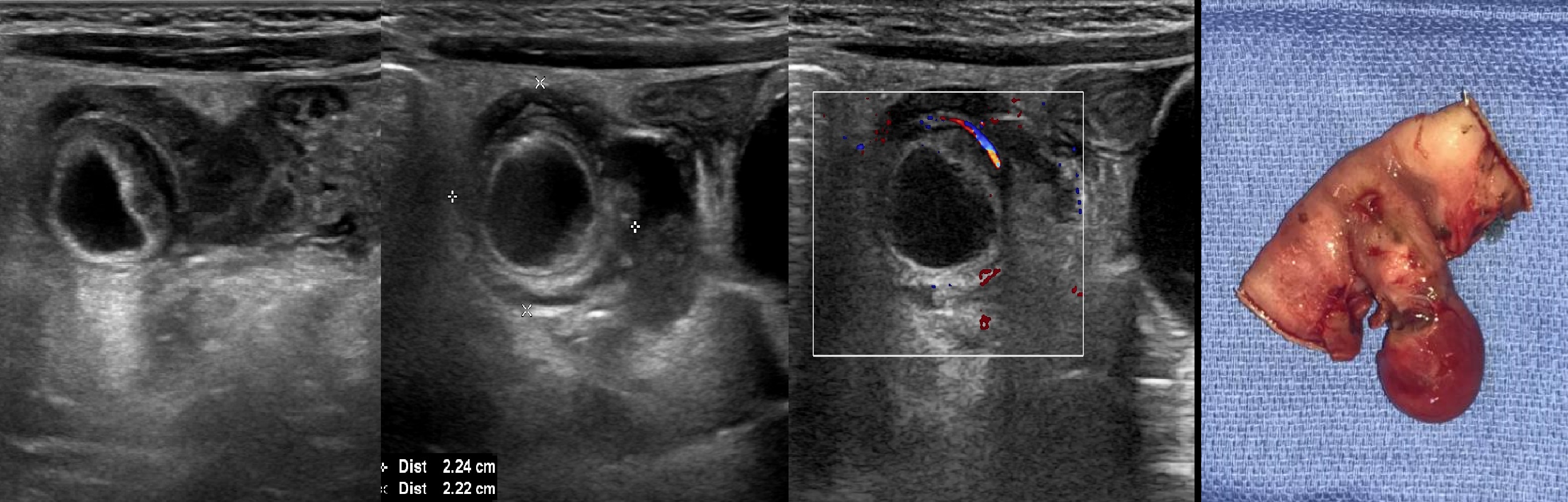
Дивертикул Меккеля на УЗИ
Дивертикул Меккеля — врожденная аномалия, следствие неполного закрытия омфаломезентериального протока, который в эмбриональном периоде связывал подвздошную кишку с желточным мешком, распространенностью около 2% населения. Многие с этим состоянием остаются бессимптомными. Однако симптомы могут возникать при инвагинации и воспалении.
Около 60-70% дивертикула Меккеля содержат эктопическую слизистую желудка, которая производит соляную кислоту и пепсин, что может привести к изъязвлению слизистой оболочки, инфекции и кровотечению. Эктопические ткани поджелудочной железы также могут наблюдаться в менее чем 10% случаев.
На УЗИ дивертикул Меккеля: трубчатая, заполненная жидкостью структура, соединяющаяся с соседней подвздошной кишкой. На УЗИ хорошо видно осложнения: инвагинация, воспаление стенки брыжеечной железы и кишечника и местный асцит/абсцесс. Окончательное лечение — хирургическая дивертикулектомия.
На УЗИ в зоне беспокойства кистозное образование, связанное с петлей тонкой кишки; стенка соседней тонкой кишки утолщена; при ЦДК гиперемия стенки образования и соседней кишки; жидкость в окружающих тканях и между кишечными петлями. Заключение: Дивертикул Меккеля с перфорацией.
Инвагинация на УЗИ (смотри здесь)
Пурпура Шенлейна-Геноха на УЗИ
Пурпура Шенлейна-Геноха (геморрагический васкулит) характеризуется воспалением стенок мелких сосудов. Часто боль в животе появляется раньше, чем петехии и гематомы на коже. Боли в животе приступообразные, по типу кишечной колики, не имеют четкой локализации, могут повторяться многократно в течение суток. Часто присутствует тошнота, рвота, неустойчивый стул, иногда повышение температуры, в редких случаях кишечные и желудочные кровотечения. Осложнения требующие хирургического вмешательства — инвагинация, кишечная непроходимость и перфорация кишечника с разлитым перитонитом.
Интрамуральное кровоизлияние на УЗИ выглядит как циркулярное утолщение стенки чаще двенадцатиперстной и проксимального отдела тонкой кишки, хотя может пострадать любой сегмент кишечника. Иногда удается рассмотреть очаговую гематому — эхогенное поражение слизистой и подслизистой оболочки кишечника, толщиной стенки может достигать 9 мм, при ЦДК кровоток в стенке кишечника усилен.
Рисунок. Ребенок 6-ти лет с пурпурой Шенлейна-Геноха. На УЗИ стенка двенадцатиперстной (1) и проксимального отдела тощей (2) кишки циркулярно утолщена, гиперэхогенная (стрелки).
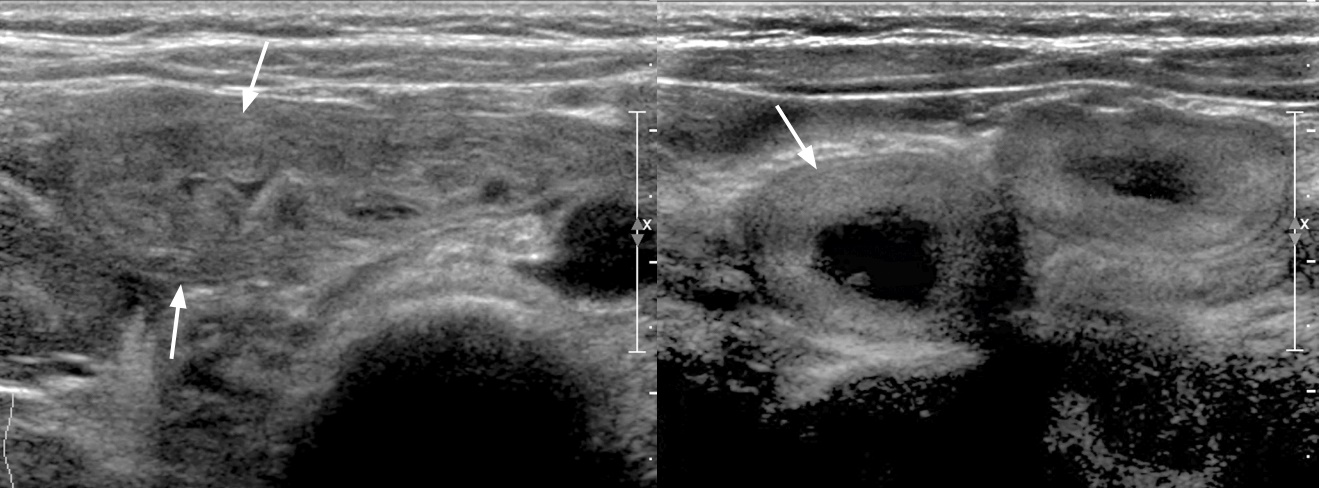
Рисунок. Ребенок с пурпурой Шенлейна-Геноха и острой болью в животе. На УЗИ в проекции тощей кишки определяется инвагинация без признаков кровотока (1). На КТ диагноз подтвердился (2). На операции обнаружили инвагинацию большого сегмента тощей кишки с признаками нарушения кровообращения.
Аппендагит на УЗИ
Сальниковые подвески крепятся на адвентиции, состоят из жировой ткани и сосудов, покрыты висцеральным листком брюшины. В количестве 50-100 штук располагаются на протяжении от купола слепой кишки и до ректосигмоидного угла. Обычно имеют длину 0,5-5 см, самые крупные подвески сигмовидной кишки.
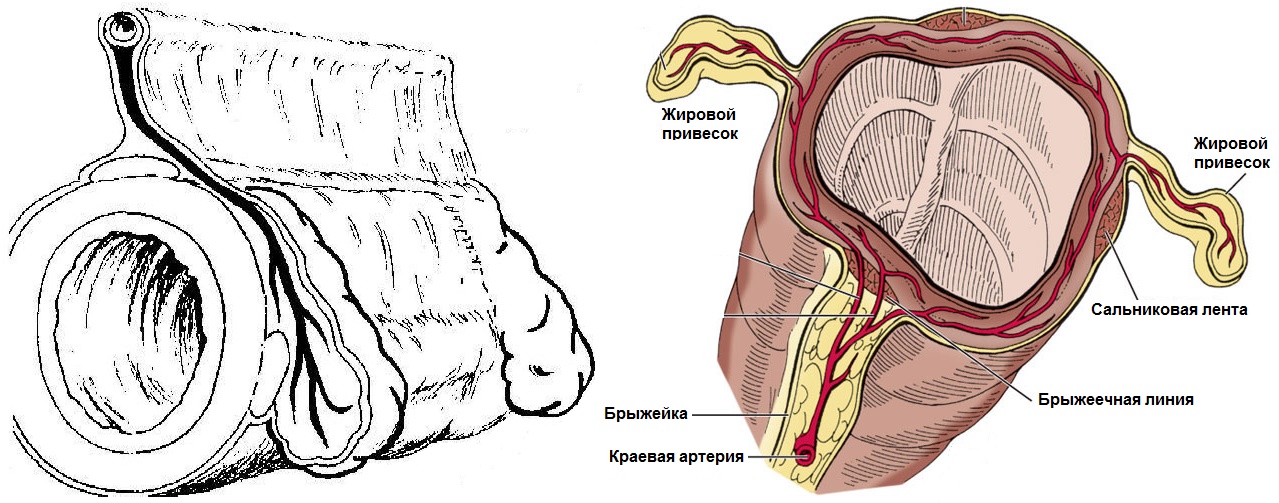
К развитию аппендагита может приводить перекрут сосудистой ножки подвески или тромбоз его центральной вены. Чаще страдает нисходящая и сигмовидная кишка. Это состояние может имитировать дивертикулит, аппендицит или холецистит, хотя лихорадки, озноба и лейкоцитоза при аппендагите обычно не встречается. Аппендагит является самоограничивающимся заболеванием. Пациенты лечатся консервативно: при необходимости получают антибиотики и противовоспалительные средства. В редких случаях требуется хирургическое вмешательство.
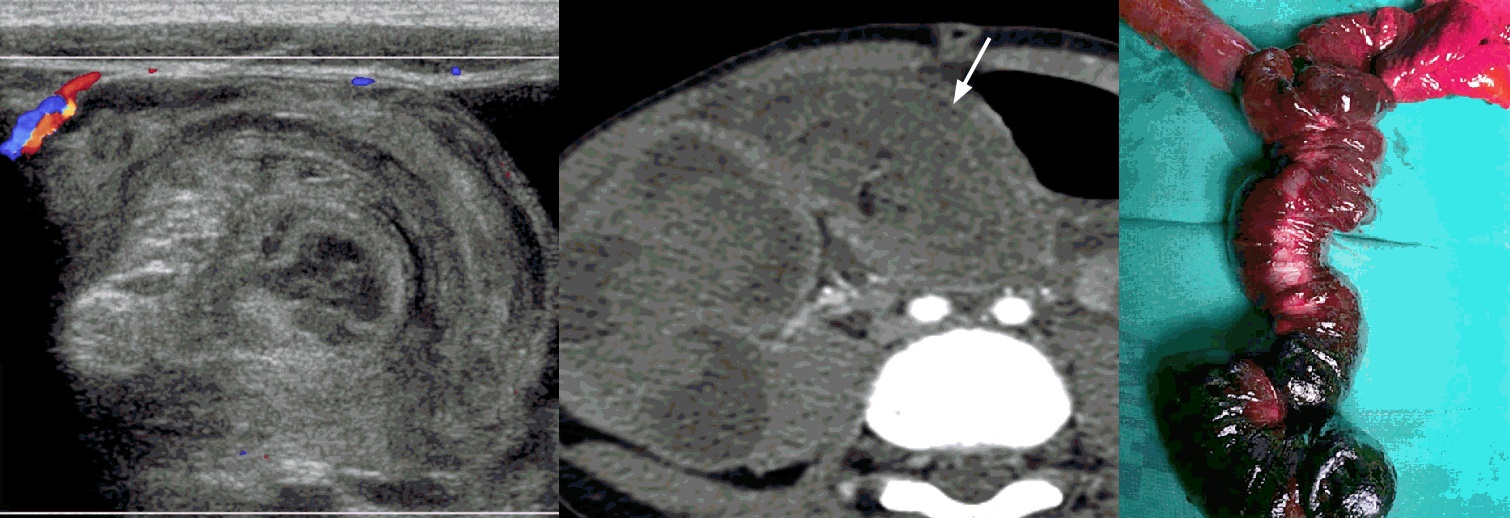
На УЗИ можно различать только воспаленные жировые привески. В месте максимальной болезненности (чаще левая подвздошная ямка) определяется округлое несжимаемое слегка гиперэхогенное образование, в некоторых случаях можно заметить центральную гипоэхогенную область с размытым контуром — зона некроза, а так же гипоэхогенный ореол по периферии — воспаленная брюшина. Структура прилежит стенке кишечника, которая не утолщена. Жидкость в брюшной полости чаще не определяется.
Описаны случаи хронического воспаления привеска с центральной кальцификацией — «яйцо вкрутую». При перекруте придаток может полностью отделиться от ножки и свободно перемещаться в брюшной полости, со временем кальцинируется, часто по периферии образуется ободок из волокнистой соединительной ткани.
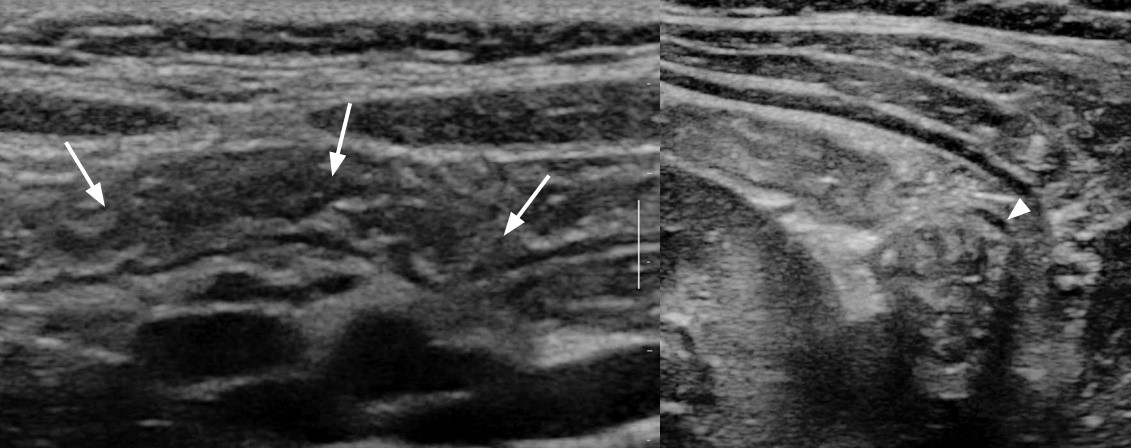
Рисунок. Мужчина с жалобами на сильной болью в левой подвздошной области. На УЗИ к нисходящей ободочной кишке (DESC COLON) прилегает умеренно гиперэхогенная структура с широким анэхогенным ободком (жидкость) и гипоэхогенной зоной в центре (очаг некроза), без внутреннего кровотока. Стенка толстой кишки не изменена. Заключение: Аппендагит.
Инфаркт большого сальника на УЗИ
Больший сальник представляет собой двухслойную перитонеальную структуру, состоящую в основном из сальниковых сосудов и жировых тканей. Он прикрепляется к большей кривизне желудка и проксимальной части двенадцатиперстной кишки, как фартук прикрывает тонкую кишку, заворачивается на уровне входа в малый таз и возвращается к поперечной ободочной кишке. Сальник называют «полицейским» живота, так как он сдерживает распространение инфекции и опухолей.
Если случается перекрут фрагмента сальника, то развивается острое нарушение кровообращения. Предрасполагающие факторы: ожирение, кашель, физическая нагрузка, а так же тромбофилия, застойная сердечная недостаточность, васкулит и аномалии строения сосудов сальника. Спонтанный инфаркт в 90% случаев поражает правый нижний сегмент сальника, самый подвижный и богатый жиром. Когда инфаркт является осложнением воспалительных процессов, хирургического лечения, ущемления грыжи или травмы, то поражение может располагаться в разных участках брюшной полости.
Интересно!!! Сегментарный инфаркт сальника и ишемический колит часто встречается у бегунов марафона. Как полагают, в сальнике и кишечной стенке происходит вазоконстрикция и физиологическое шунтирование.
Инфаркт сальника часто путают с острым аппендицитом, инвагинацией, брыжеечным лимфаденитом. Признаки этих заболеваний включают боль в правом нижнем квандранте живота, напряжение мышц брюшной стенки, рвоту.
В большинстве случаев инфаркт сальника разрешается без специального лечения. Поврежденный участок отграничивается и претерпевает инволюцию, главным образом с фиброзом, иногда с кальцификацией, редко возникает абсцесс. Некротический фрагмент может отделится и свободно фланировать в брюшной полости.
На УЗИ между передней брюшной стенкой и поперечной или восходящей ободочной кишкой определяют несжимаемую умеренно гиперэхогенную массу овальной или треугольной формы. Эхоструктура чаще неоднородная за счет гипоэхогенных очагов: аваскулярные трубчатые структуры — сосуды, зоны с нечеткими контурами — геморрагический инфаркт. Иногда поражение окружено анэхогенным ободком «хало» — жидкость. При ЦДК кровоток чаще не определяется, но у детей может сохранятся кровоток по периферии. Почти всегда находят умеренное количество жидкости в брюшной полости.
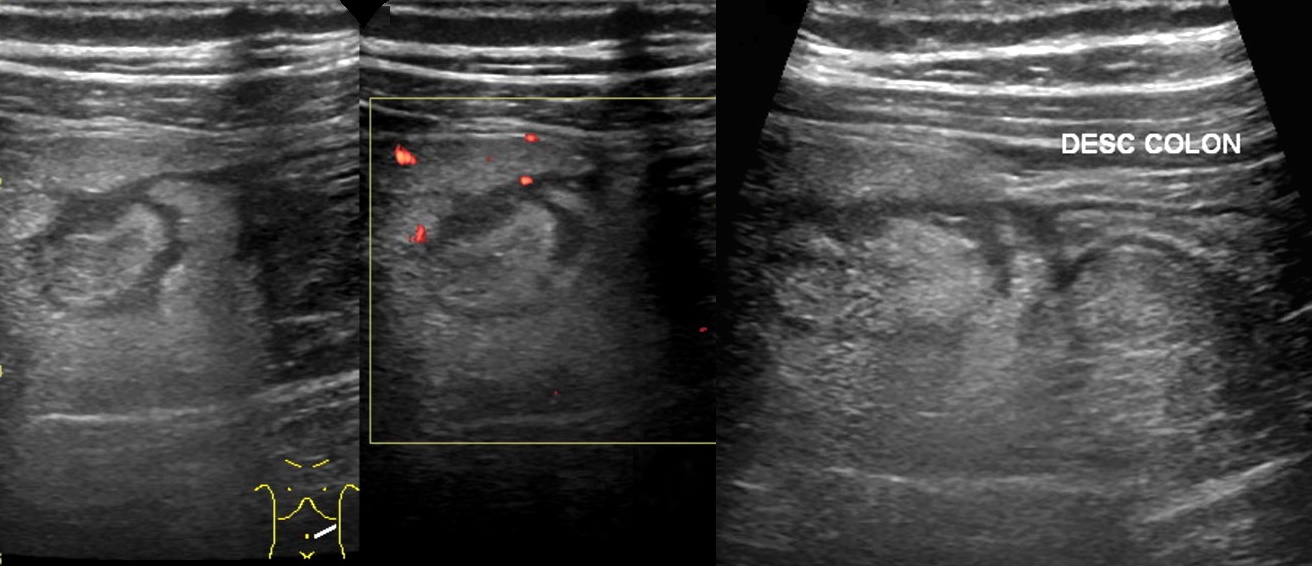
Рисунок. На УЗИ нормальный сальник (1, 3) неотличим от окружающих тканей. При инфаркте сальника (2, 4) прямо под передней брюшной стенкой определяется неоднородная умеренно гиперэхогенная зона с четким контуром.
Рисунок. Мальчик в течение 2-х дней жалуется на боль внизу живота справа. На УЗИ (1, 2) в точке максимальной болезненности определяется яйцевидная несжимаемая гиперэхогенная масса (стрелка), эхоструктура неоднородная за счет гипоэхогенных участков; при ЦДК единичные сигналы в центре и усиление кровотока на периферии. Заключение: Ультразвуковой симптомокомплекс может соответствовать сегментарному инфаркту большого сальника. Через 1 день состояние ребенка резко ухудшилось, на УЗИ (3, 4) васкуляризация в области поражения отсутствует. Проведена лапароскопическая оменэктомия.
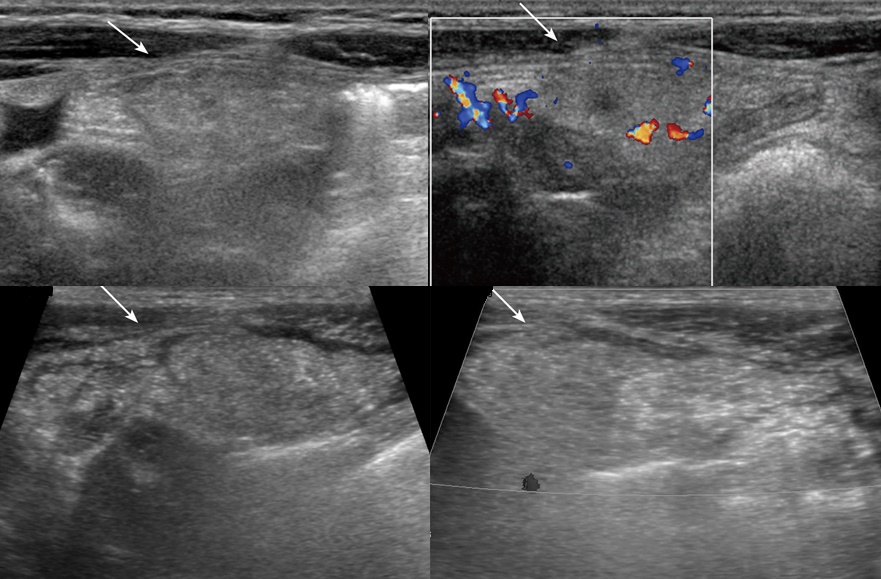
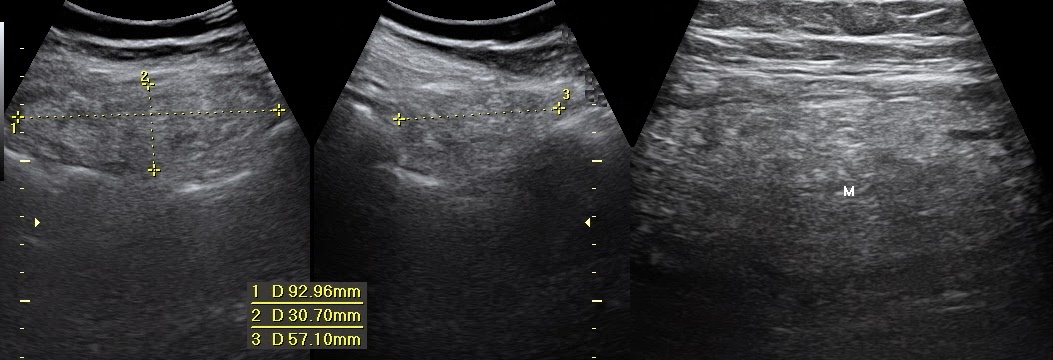
Рисунок. Женщина с сильной болью внизу живота и рвотой. На УЗИ в области максимальной болезненности (правая подвздошная ямка) определяется овальной формы несжимаемая гиперэхогенная масса, неоднородная за счет гипоэхогенных участков, размер 92x30x57 мм; кровоток в пределах поражения отсутствует. Очаг примыкает к передней брюшной стенке и отграничен от кишечных петель. Смежные мелкие и крупные кишечные петли нормальной эхоструктуры. Аппендикс не изменен. Небольшое количество жидкости в правой подвздошной ямке. Заключение: Ультразвуковый симптомокомплекс может соответствовать инфаркту большого сальника. Для уточнения диагноза рекомендовано КТ.
Инфаркт малого сальника на УЗИ
Инфаркт малого сальника встречается крайне редко. Клиническая картина напоминает инфаркт большего сальника. Единственное различие — поражение расположено между левой долей печени, поджелудочной железой и желудком. На УЗИ стандартная картина ишемически-некротического поражения жировой ткани: болезненная несжимаемая умеренно гиперэхогенная зона, без кровотока. Инфаркт малого сальника можно ошибочно принять за экзофитную опухоль поджелудочной железы.
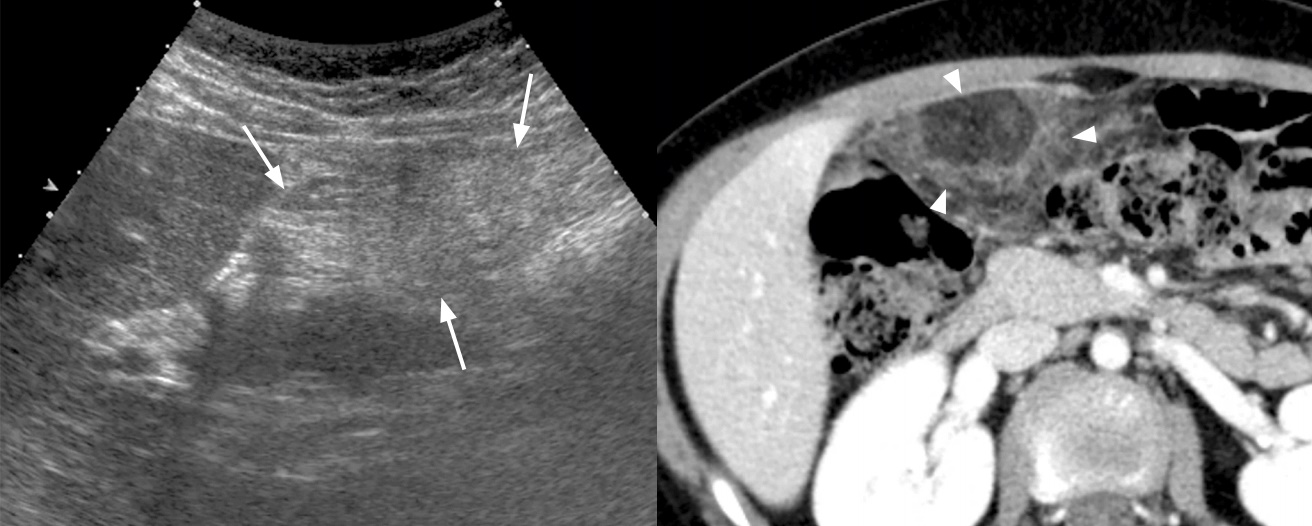
Рисунок. На УЗИ в правом верхнем квадранте, между брюшной стенкой и кишечником, определяется яйцевидная гиперэхогенная масса. При ЦДК можно заметить гиперемию по периферии. Заключение: Ультразвуковой симптомокомплекс может соответствовать инфаркту малого сальника. Для уточнения диагноза рекомендовано КТ.
Внутрибрюшной жир может «укрывать» патологию, тогда васкуляризация жировой ткани не нарушена. Убедитесь в отсутствие данных за аппендицит, инвагинацию и дивертикулит.
Берегите себя, Ваш Диагностер!